歯髄保存について再考する②
(「歯髄保存について再考する①」のつづき)
インプラント治療も含めた全顎的治療おいて、「歯髄保存療法」を行い「有髄歯保存」に拘った一症例について
VPTを行う意義として
●歯髄固有の感覚受容センサーが適切に機能し続ける。
●咀嚼時に過剰な咬合力が歯に加わることを予防する。
●根管治療を受けた無髄歯は、咬合力を感知する受容センサーが反応するまでに有髄歯と比べて2.5倍の咬合力が必要とされる。(Randow&Glantz1986;Stanley 1989)
●歯を保護する能力が低下している根管治療歯は、歯冠および歯根破折の頻度が高くなる可能性がある。(Fussら 2001 ;Lertchirakarnら 2003 ;Mirekuら 2010)
よって、インプラントを治療計画に含むとき、そのインプラントの対合歯の状態やインプラントに近接する歯が有髄歯か無髄歯になるかによって予後に大きく影響すると考える。
「生活歯髄保存療法」症例 ●初診時年齢30代 女性
機能的な咀嚼障害を主訴に来院(図18・19)。咬合状態は不安定で、矯正治療を含めた全顎的な治療が必要と診断した。治療計画では右上4・6、左上4・6、左下6部に、それぞれインプラント治療を計画した。右上5、左上5は、隣在歯が近遠ともインプラント治療になるため感覚受容器が乏しくなることが予測されるため、歯髄の有無が大きく影響されやすい環境と判断した。
今回、インプラントを用いた咬合再構成症例を目指したため最終補綴設計は全て単冠処理することを計画し、インプラントが隣接する天然歯の状態は有髄の状態を目指した。右側上下5、左上3・5、左下5は、初診時の段階でう蝕が広範囲で進行していたためVPTを行った。左上4部に行ったインプラントのインテグレーションが不良であったため治療期間中に撤去し、再埋入予定のため左上3・5はプロビジョナル・レストレーションではあるが、VPTを行った5歯は有髄歯の状態で術前の補綴設計通り、単冠処理で治療が遂行している(図20〜26)。今後、万が一再介入の必要性が発生したとしても、今回単冠処理で終了していることで、対応は比較的しやすい状態であると考える。
(図18)初診時の口腔内写真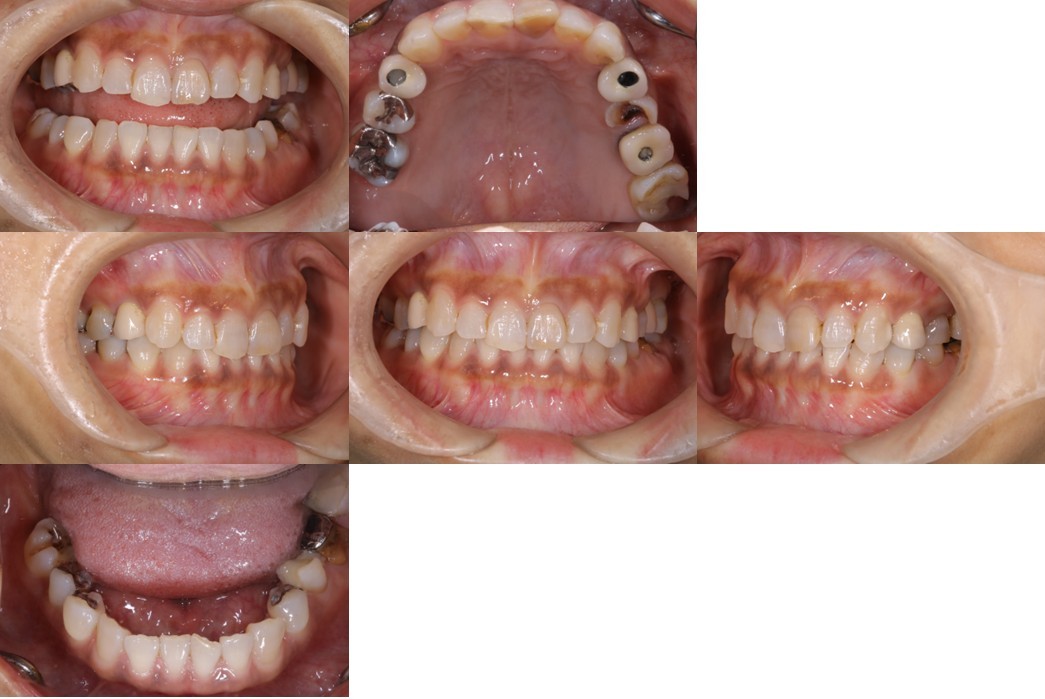
前歯部には叢生が存在しアンテリアガイダンスが失われた状態
上顎の臼歯の咬合面形態が大きく崩壊し、バーティカルストップを失ったことによる咬合の不安定が予測される
(図19)初診時のレントゲン所見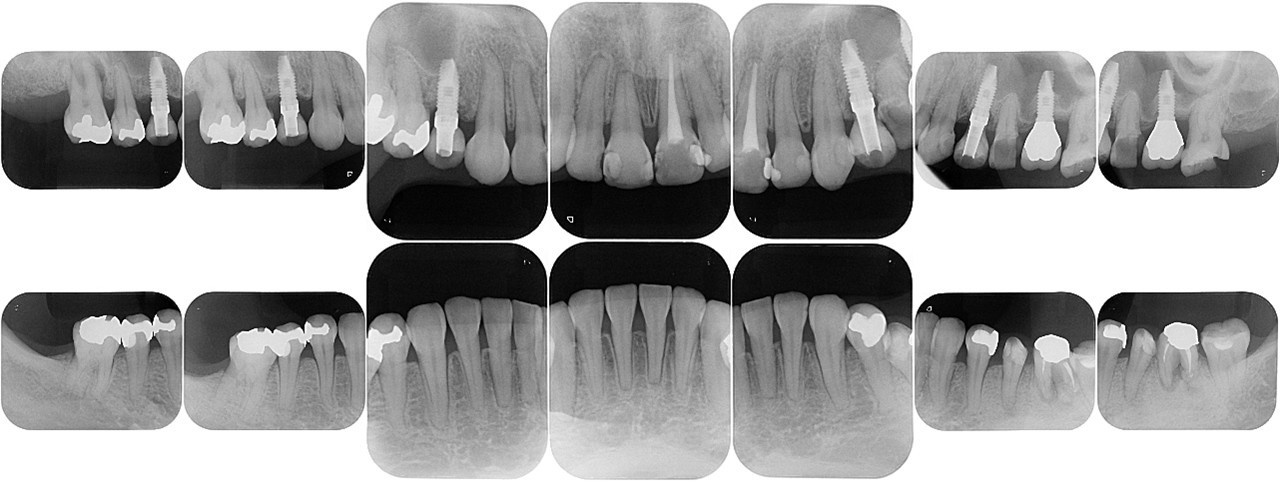
ほとんどが有髄歯であり無髄歯は左上1番と左下6番のみ左下6番は歯根破折しており抜歯を予定
(図20)
う蝕が大きく進行した右上5番、左上3・5番、右下5番、左下5番、右上5番、左上3・5番、左下5番の隣在歯としてインプラント治療を予定しており、感覚受容器が乏しいエリアになることが理由でVPTにより有髄歯で保存することを目指した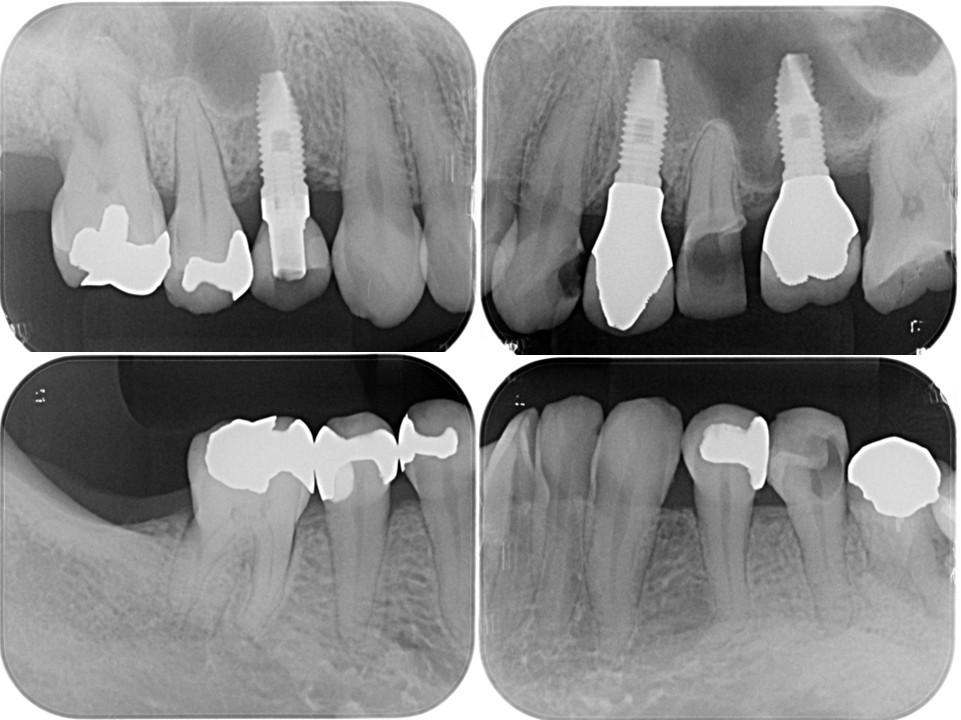
(図21)右上5番の治療経過
近遠心にインプラントが存在し、右上5番が有髄歯で存在することで感覚受容器を正常な状態で保てている
(図22)左上3・5番の治療経過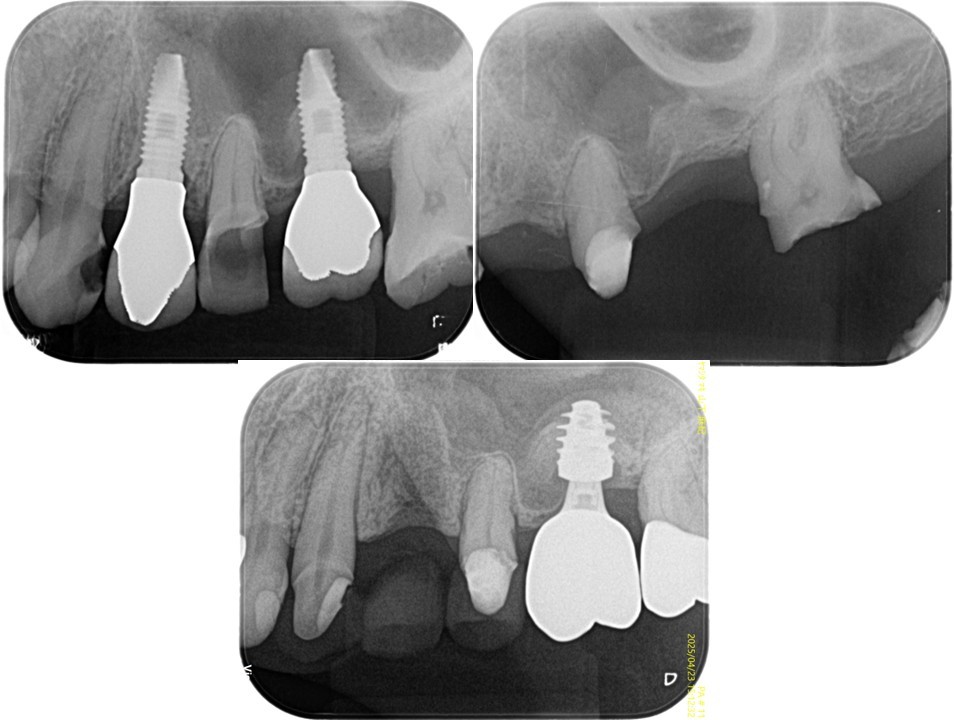
左上5番も近遠心にインプラントが存在し、左上5番が有髄歯で存在することで感覚受容器を正常な状態で保てている
(図23)左下5番の治療経過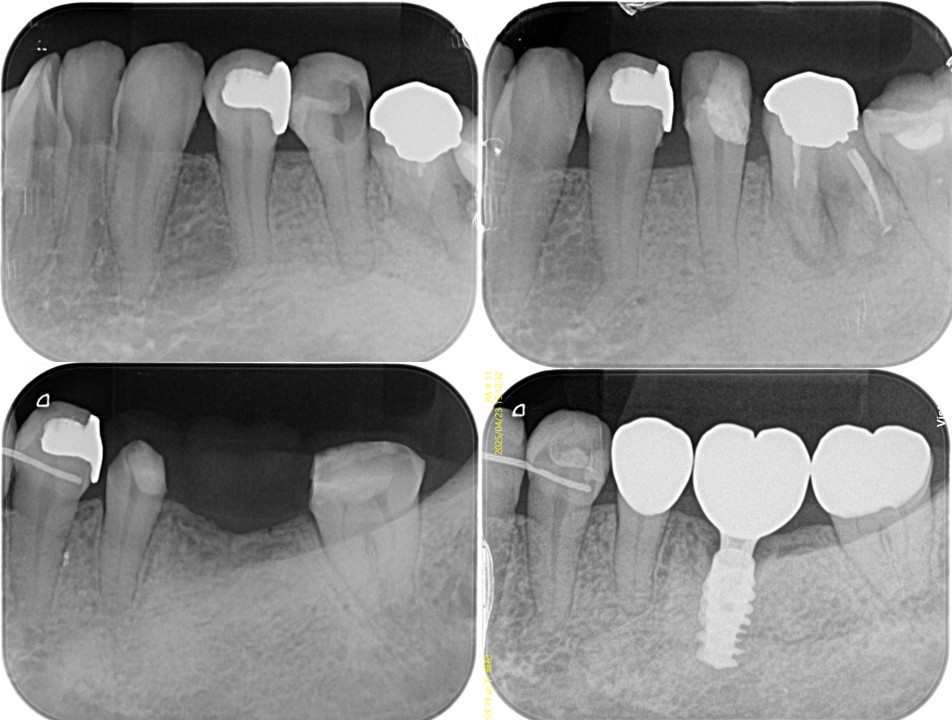
遠心にインプラントが存在し、左下5番が有髄歯で存在することで感覚受容器を正常な状態で保てている
(図24)右下5番の治療経過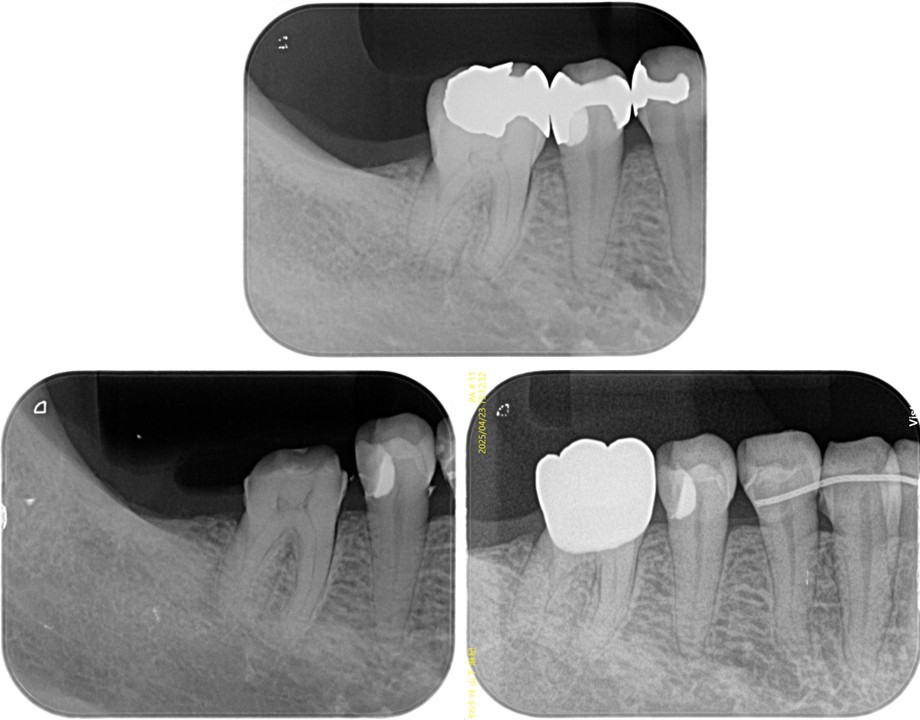
(図25)治療経過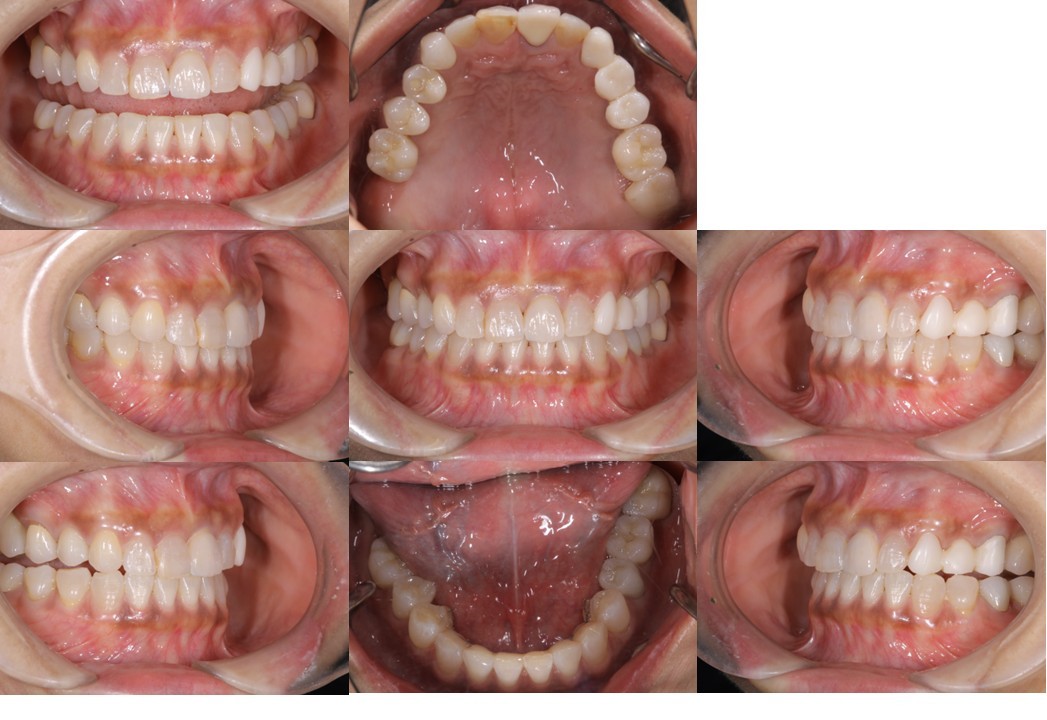
上4番のインプラント再埋入待ちの補綴装置装着状態
(図26)術後レントゲン像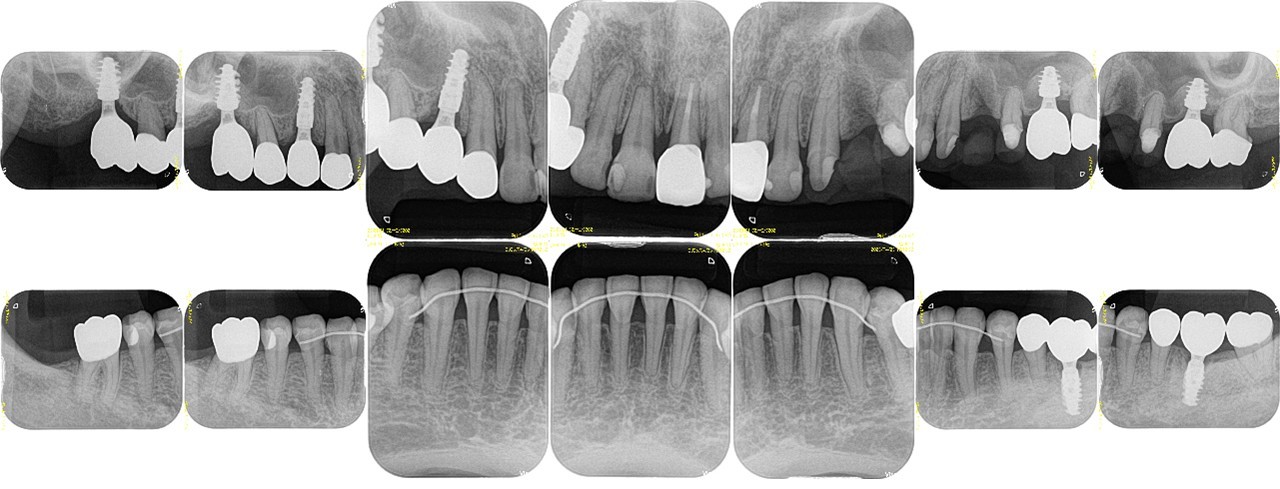
左上1番以外は天然歯は全て有髄歯の状態で保存できている
重要性根未完成歯保存へのMTAを用いた新たなアプローチ
「リバスクラリゼーション」
リバスクラリゼーションとは歯髄壊死した根未完成歯に対して、根尖部に存在する歯乳頭幹細胞を根管内に誘導して根管内での生活組織の再生に伴う根尖閉鎖や歯根長、歯根厚径の増加を期待する手法であり「、再生歯内療法」とも言われている。またMTAを使用することで、日常臨床でも行えるほどの成果を得ている。従来水酸化カルシウムを用いて行われてきたアペキシフィケーションと比較して長期にわたる通院ストレスや、歯質脆弱化が懸念されるところであったが、リバスクラリゼーションにおいては、これらの可能性を低減できる有意義な処置として位置付けされると思われる(図27)。
(図27)リバスケラリゼーションの模式図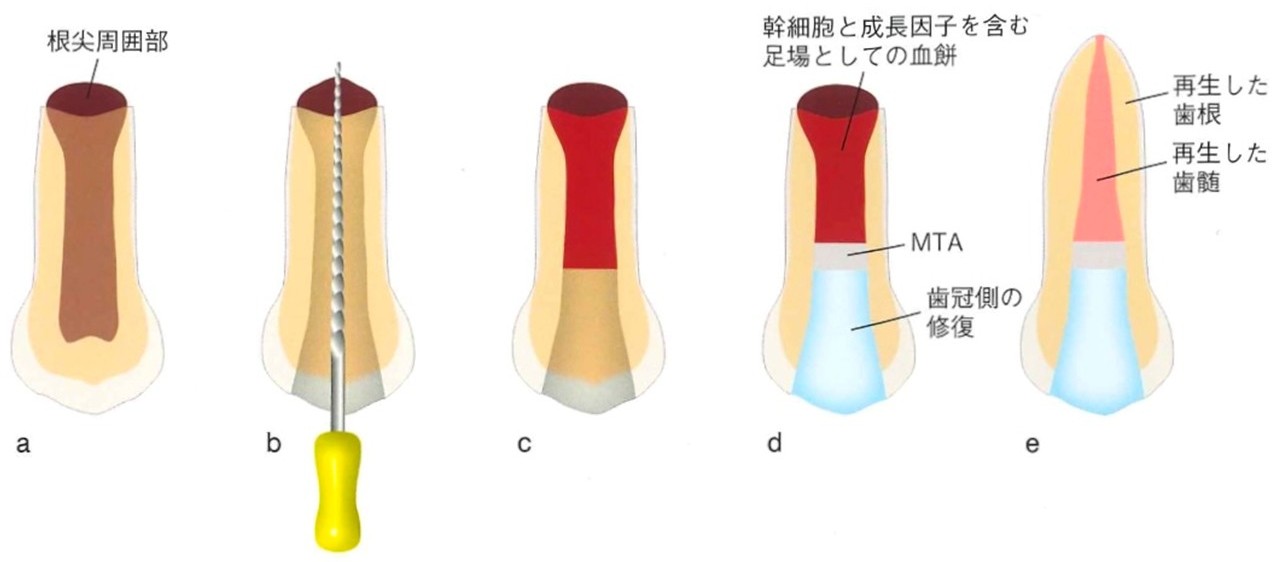
a.歯髄が壊死した根未完成歯
b.根管の清掃、消毒後、根尖部からファイルを突き出し出血させる
c.根管内への血流によりできた血餅
d.血餅の表面に吸収性メンブレンを設置し足場を設け、その上に3ミリのMTAのセメント層を設ける。上面がセメントーエナメル境に来るよう足場の位置を調節する
e.歯根の完成
(象牙質・歯髄複合体の再生であるか否かの確認は現時点では確認されていない)
「リバスクラリゼーション」症例 ●初診時年齢13歳 女子
う窩が広範囲に広がっているため、VPTを行うために紹介されて来院。レントゲン診査、CBCTでは根尖周囲に透過像が認められ、バイタルテストも(-)を示したため歯髄壊死と診断した。根尖部付近は未完成と判断しリバスクラリゼーションを行うことにした(図28〜34)。血管収縮薬を含まない麻酔薬を用い、浸潤麻酔を行い、髄腔開拡を行う。
次に次亜塩素酸ナトリウムを用いて根管清掃を行い、水酸化カルシウムを貼薬。2〜3週間貼薬後、生理食塩水にて洗浄後、再度次亜塩素酸ナトリウムを用いて洗浄し、その後象牙細管内の幹細胞を誘発しやすくするためEDTAを用い洗浄し、最後に生理食塩水を用いて洗浄。#25〜35ぐらいのファイルを根尖部から突き出し出血させ、根管内を血餅で満たす。吸収性メンブレンを用いて足場を確保するが、MTAのセメント層がセメントーエナメルジャンクションから下3ミリの厚みになる位置に足場を設置する。足場を確保できればMTAを3ミリの厚みで充填し、その上をコンポジットレジンで裏層する。成功は歯根の長さが長くなったこと、根管壁が分厚くなったことで成功とみなす。
(図28)初診時レントゲン像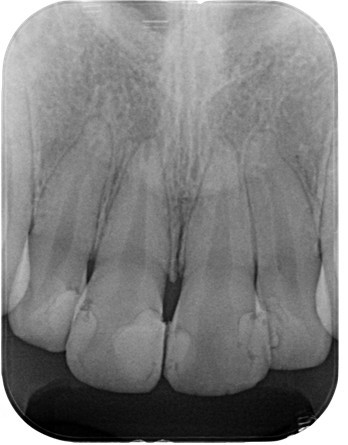
右上1番の歯冠部は広範囲にわたってCRが充填されている
根尖部の形態はラッパ状を呈していて未完成であることが確認できる
(図29)初診時のCBCT像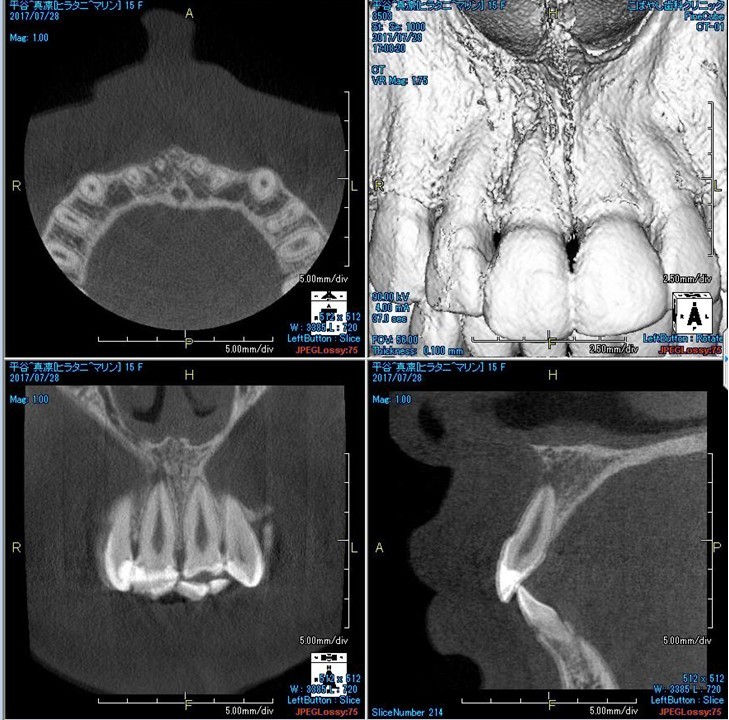
上1番の根尖周囲に透過性のレントゲン像が確認できる。唇側皮質骨の消失の可能性も予測でき、歯髄壊死の可能性が高いと考える
(図30)
適切な足場の設定によりセメントーエナメル境付近から下3ミリにMTAのセメント層が獲得できている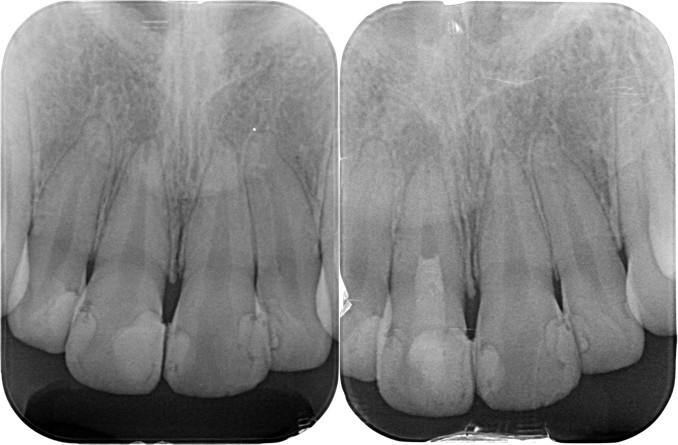
左:初診時 右:術直後
(図31)
左:当然根尖部の形態は初診時と変化なし
右:根尖部付近の形態に変化を確認できる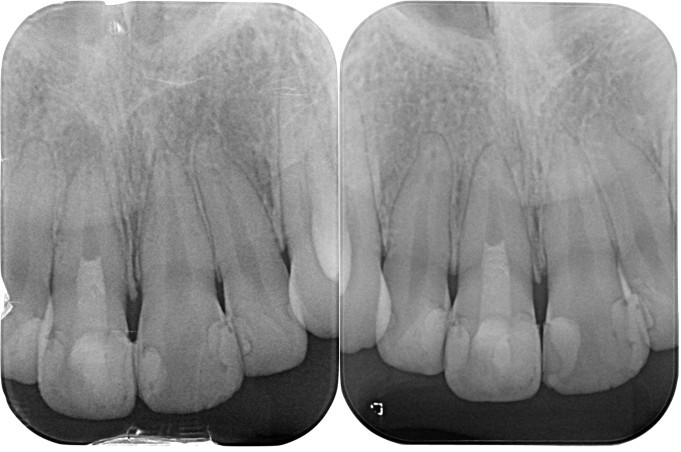
左:術直後 右:術後3ヶ月後
(図32)術後3ヶ月のCBCT像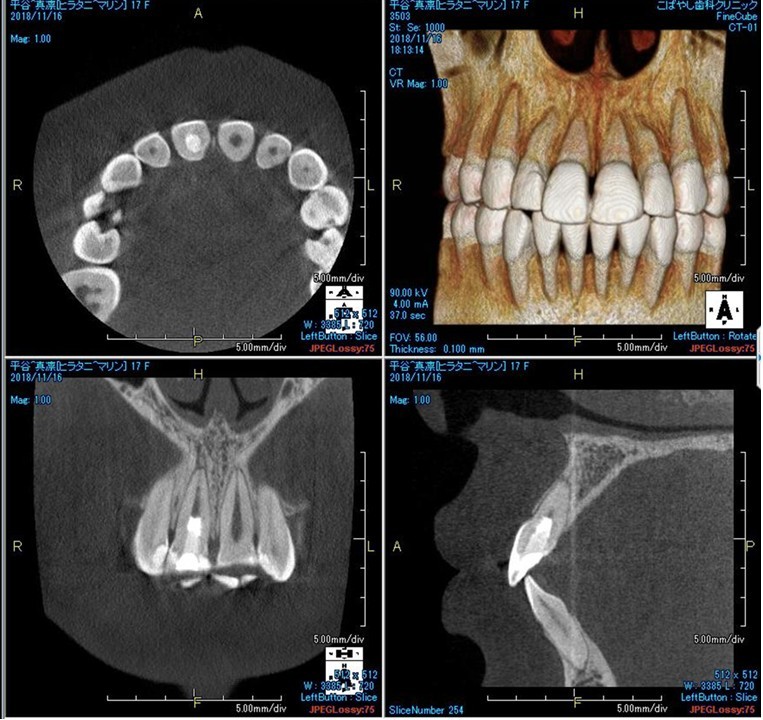
根尖周囲組織の回復を認める
(図33)初診時と術後3ヶ月のレントゲン像の比較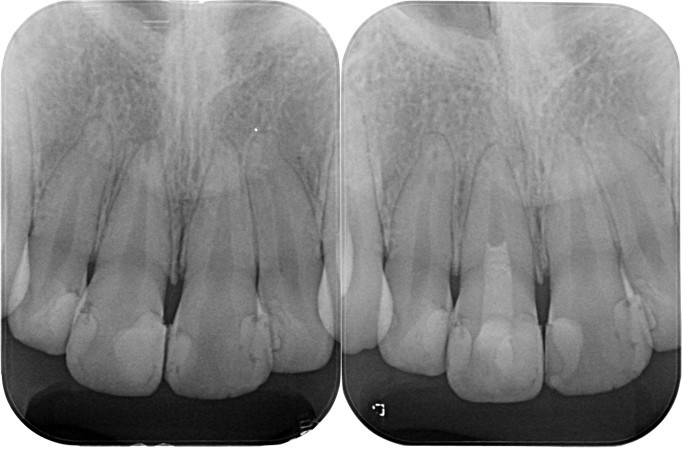
根尖部付近に明らかに変化が認められる
(図34)初診時と術後3ヶ月のCBCT像の比較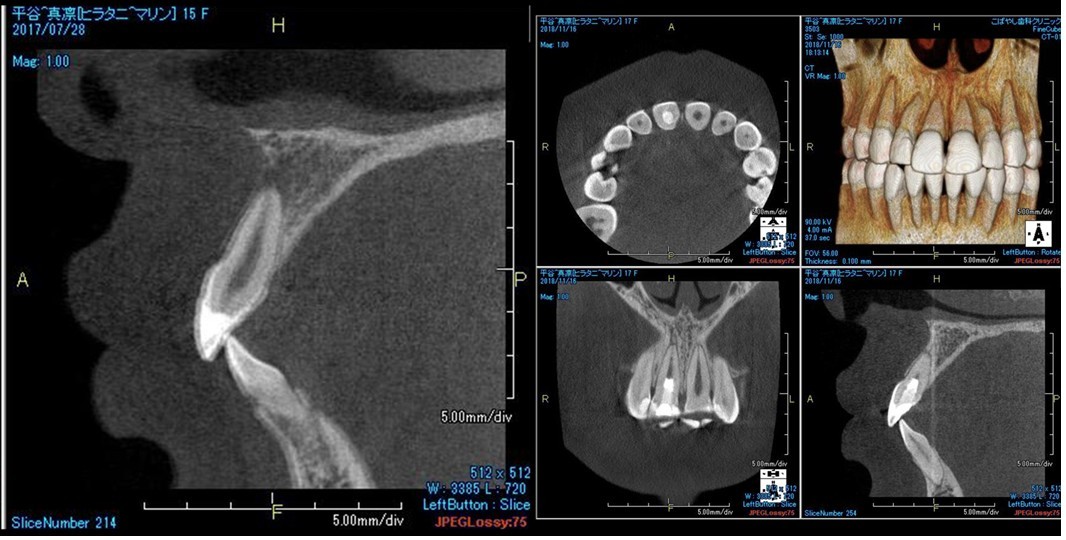
根尖部付近に明らかに変化が認められる特に根尖周囲の骨の回復が確認できる
■MTA製剤を術部に充填する時に使用する各種キャリアー
術部の位置や大きさによってノズルの長さや径の太さの異なるキャリアーを使い分ける。(図35〜38)
(図35)MAP system®
根尖部付近にMTA製剤を充填するときに使用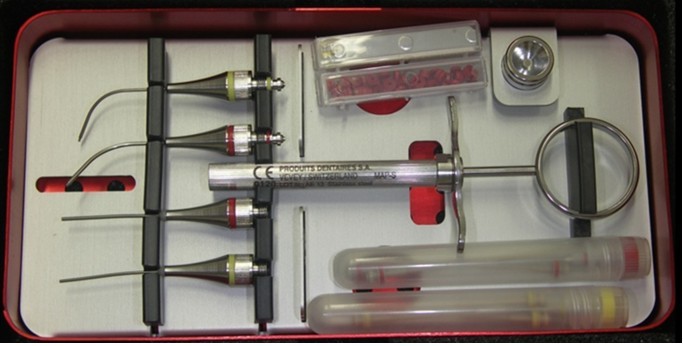
ノズルがニッケルチタン製になっており、根管の湾曲にも対応しやすい
(図36)ニエットキャリアー®
根の中間部付近のストリップパーフォレンションやリバスクラリゼーション時のMTA製剤の充填に使用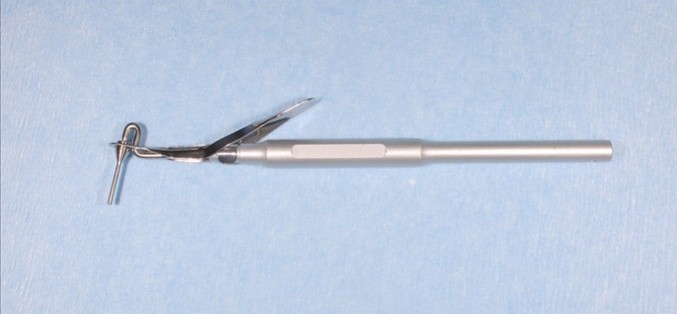
(MAP system®より安価で購入しやすい)
(図37)アマルガムキャリアーの一種
髄床底付近のパーフォレーションなどの充填時に使用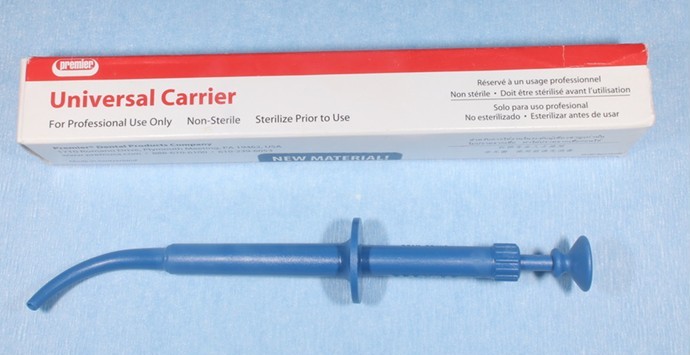
(図38)3種類のキャリアーの先端径の比較
用途によって使い分けると施術がしやすくなる
今回は失活歯になることで歯根破折のリスクの増加を防ぐための、有髄歯の対処法として「生活歯髄保存療法」と、根未完成歯の再生歯内療法の一つとして「リバスクラリゼーション症例」を通じて解説した。
次回は既に失活歯になってしまっている歯の再治療を根管拡大・形成、また根管充填する時に落とし穴に入らないような勘所を解説したいと思う。
~筆者プロフィール~
小林 実
<略歴>
◎平成6年 大阪歯科大学卒業
◎東大阪 本多正明先生 師事
◎京都 山田國晶先生 師事
◎平成07年 京都 山田歯科医院 勤務
◎平成08年 新大阪 ミナミ歯科クリニック 勤務
◎平成12年 東大阪 りょうき歯科クリニック 勤務
◎平成17年9月 大阪市北区にて こばやし歯科クリニック開業
現在に至る
<所属・資格>
◎日本臨床歯科医学会 大阪支部 相談役
◎日本臨床歯科医学会 指導医
◎大阪SJCDベーシックコース コースディレクター
◎大阪SJCDエンドコース、マイクロエンドコース、インストラクター
◎日本歯内療法学会 専門医
◎日本顕微鏡歯科学会 評議員
◎日本審美歯科協会 会員





