第2回 歯周外科治療の目的と選択
第1回は、歯周外科処置の有効性について、読者が日常臨床で頻繁に遭遇するであろう、様々なシチュエーションを例に挙げ、総論的な内容でまとめさせていただいた。その中で明確なコンセプトに基づいて予知性の高い治療を実践することが、永続性のある治療結果を得ることに繋がると述べた。具体的には、歯周治療において清掃性の高い口腔内環境の確立が目標とされ、可能であれば3㎜以内にコントロールされた浅い歯肉溝で、かつ平坦に整えられた歯槽骨、さらには、必要十分に獲得された付着歯肉が存在する状態をいう【表1】。結果的に、目指すべきゴールを達成することができれば、中等度以上の歯周炎に罹患した歯であったとしても、条件が整えば永続性のある治療結果に繋げられる可能性があると考える。

さて、第2回は各論としてこれらの目標を達成するための歯周外科治療について、その目的とどのように考え治療選択を行うのかを整理していきたいと思う。
<歯周外科治療の目的>
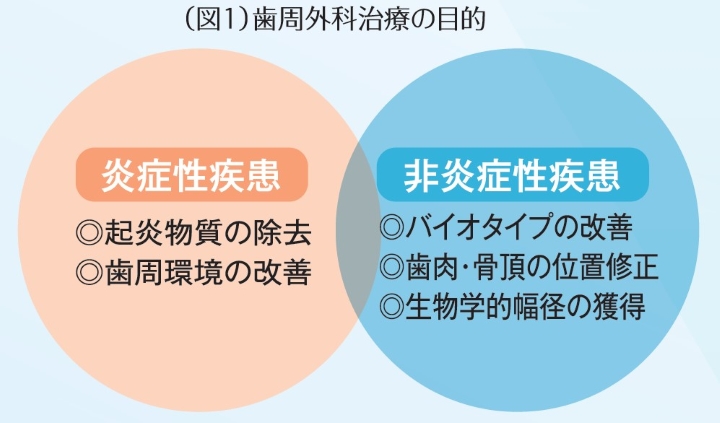
基本的な歯周外科治療から高度な歯周形成外科治療までさまざまな手技が存在するが、歯周外科治療の対象を大別すると、「炎症性疾患」と「非炎症性疾患」に分けられる(図1)。炎症性疾患を対象とする場合は、主に歯周病の治療が目的となり、起炎物質の除去および歯周環境の改善を行う。
一方で、非炎症性疾患を対象とする場合は、主に審美性・機能性・清掃性の改善が目的となり、歯肉の厚み(以下、バイオタイプ)の改善や露出根面の被覆、生物学的幅径の獲得などを行う。もちろん、炎症性/非炎症性の疾患部位や処置内容が重なる場合もあり、さまざまな状況を考慮して判断をしなければならない。
<「炎症性疾患」に対する考え方とその目的>
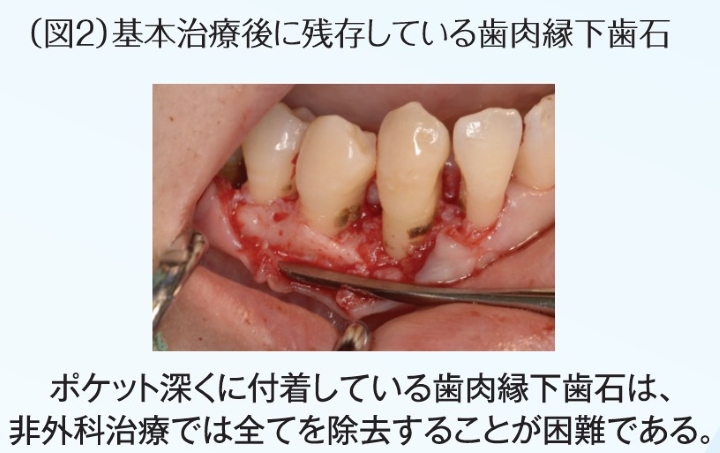
歯周炎に罹患した深い歯周ポケット内には、多量のプラークや歯肉縁下歯石が付着しており、それら起炎物質により周囲組織に炎症が惹起され、歯周組織が破壊される。歯周ポケット内縁上皮には炎症性細胞の浸潤を認め、発赤・腫脹し、疼痛や排膿を繰り返す。また歯槽骨は炎症反応の結果、骨吸収を起こし歯根周囲に骨欠損を生じる。歯周基本治療で使用する器具や技術は日進月歩で改良され、より深い歯周ポケット内に強固に付着している歯石を除去できるようになり、根面のデブライドメン卜の効率は上がった。とはいえ、やはり盲目下の治療ゆえに不確実性も大きいため、明視野下でのデブライドメン卜を行う歯周外科治療が必要となることが多い(図2)。
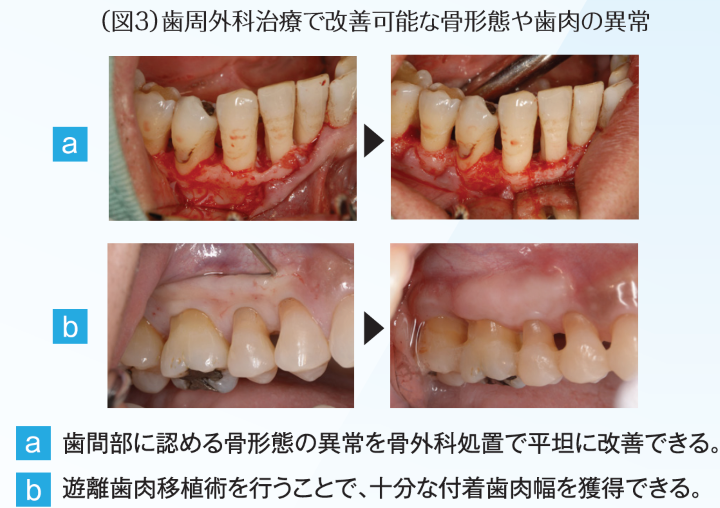
また、感染により破壊された歯周組織は生理的な状態から程遠く、歯肉や骨形態の異常、歯の解剖学的な問題などは非外科治療では改善することは不可能である。一方で歯周外科治療を実践することで、炎症性細胞が浸潤している内縁上皮を直接郭清でき、また、十分な付着歯肉の幅や厚みの獲得や、破壊された歯槽骨形態や歯の解剖学的特徴を是正することも可能となる(図3)。
よって、炎症性疾患における歯周外科治療は、感染源の確実なデブライドメン卜および破壊された歯周組織や罹患原因となる解剖学的な問題を生理的な状態に近づける環境改善が目的となる。
<「非炎症性疾患」に対する考え方とその目的>
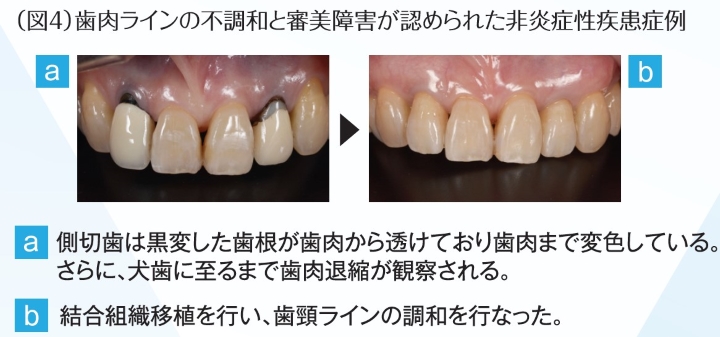
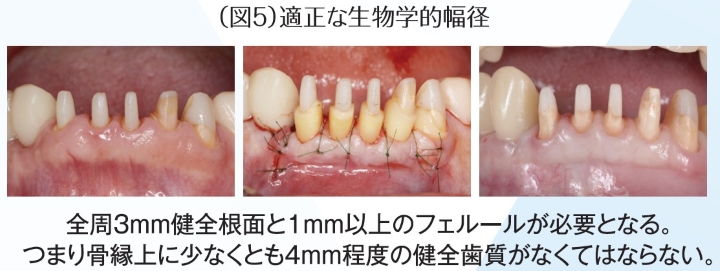
炎症のない歯周組織であっても、天然歯や補綴装置との生理的な調和が重要である。調和を得るためには、審美性、清掃性、機能性、いずれも兼ね備えなければならない。歯周組織と歯が調和を得るためには、まず歯の位置が適切であることが前提であるが、そのうえで辺縁歯肉の位置や歯槽骨の形態の改善、歯肉の厚みの獲得などを行うことで、口腔内や顔貌に調和した歯ー歯周組織を獲得できる(図4)。加えて、補綴装置が歯周組織と調和を得るためには生物学的幅径を獲得することが望ましい。特に補綴歯では、骨頂から補綴装置マージンまで全周3㎜の長さと1㎜以上のフェルールが必要となる。つまり骨縁上に少なくとも4㎜程度の健全歯質が必要とされる(図5)。
よって非炎症性疾患における歯周外科治療は、バイオタイプの改善、辺縁歯肉の位置や骨形態の改善、生物学的幅径の獲得などの審美性、清掃性、機能性を確保することが目的となる。
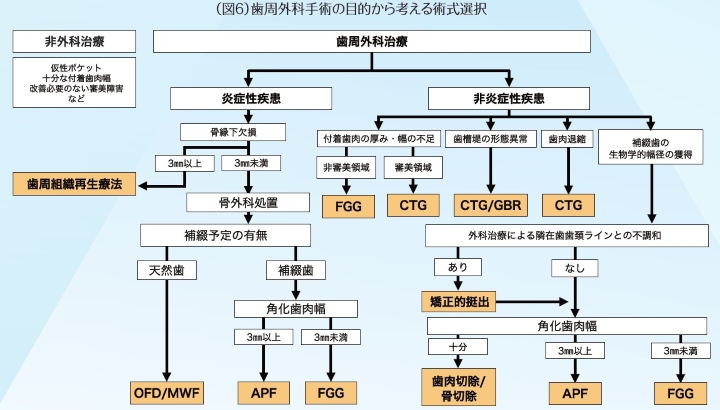
歯周外科治療にはさまざまな分類があるが、本誌では日常臨床でも頻度高く行われ、かつ汎用性がある術式に絞って説明する。次の【表2】に歯周外科手術の分類を示す。これらの術式を選択する際に、多種多様な事項を検討しなければならないが、その歯周外科治療の目的に応じた主な判断基準を(図6)に示す。これらがすべてを網羅しているわけではなく、また、臨床では問題が複合的に起こっていることがほとんどであり、どのような優先順位で歯周外科治療に臨むかは術者の裁量となる。以上を十分理解いただいたうえで、参考にしていただきたい。

まず、手術対象歯が歯周外科治療を行い長期予後が確立できるかが最優先事項である。また、歯周外科治療により引き起こされる問題点が、治療メリットよりも大きい場合は処置自体を再考しなければならない。例えば、歯周外科治療により審美性が損なわれたり、知覚過敏を引き起こしたり、極端に短い臨床歯根やルートトランクが短く根分岐部が露出してしまうような症例では、歯周外科治療は適応外の可能性が高い。それらデメリットも十分考慮したうえで、歯周外科治療の目的を考慮し術式の選択を行う必要がある。
今回は、誌面の関係上、【表2】から代表的な2つの歯周外科治療に関し、概要と適応症、非適応症を述べたいと思う。
【表3】に、以下に述べる内容を一覧としてまとめるので参考にしていただきたい。
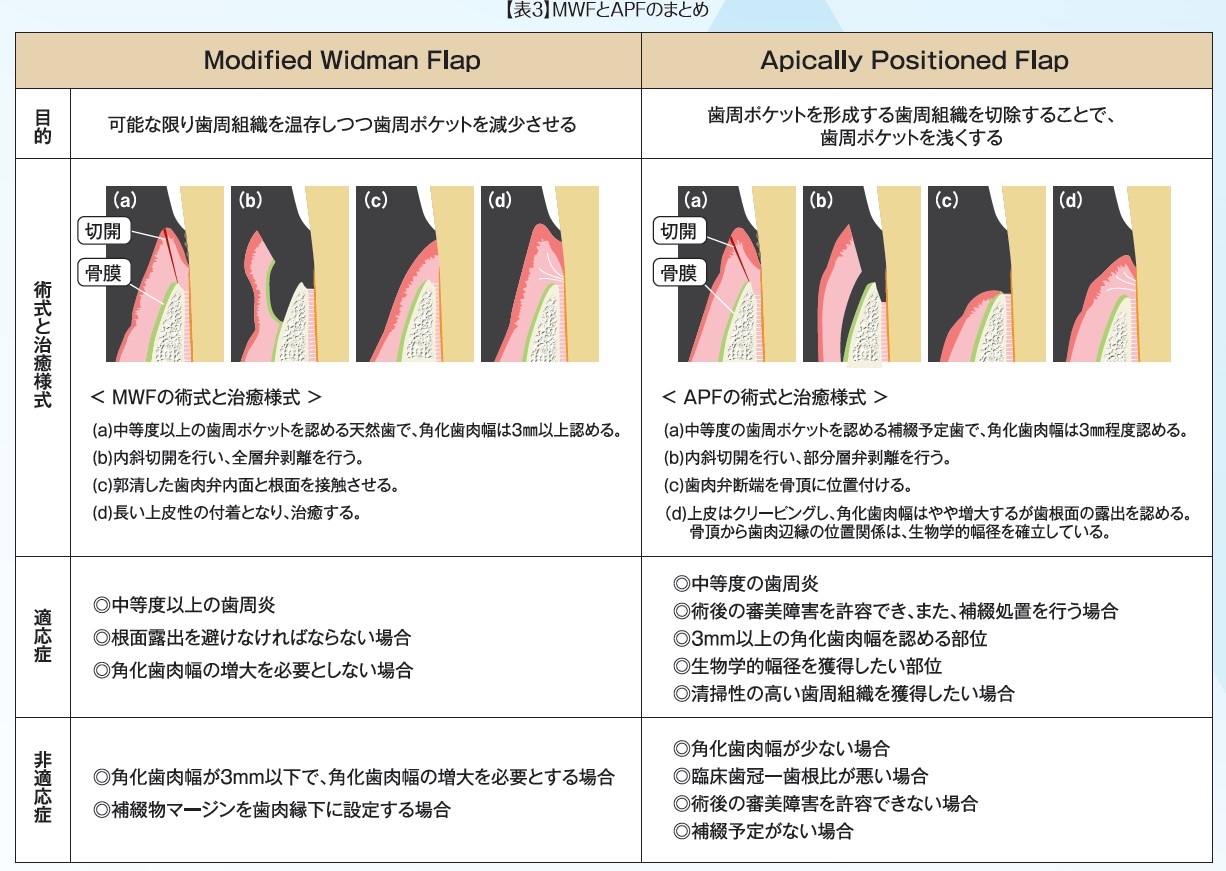
■Modified Widman Flap(MWF)について
全層弁による組織付着療法として、MWFが多く用いられる。MWFは、次に述べるAPFなどの切除療法の際に生じる根面が露出することによる審美障害や知覚過敏などの問題を極力避けることができる。術後の治癒様式としては、根面と歯肉弁との間には上皮性の再付着が生じ、歯周ポケットの減少が可能となる。一方で、切除療法で生物学的幅径を獲得した歯周組織と比較すると長期安定性に劣るとも指摘されており、術後は、より慎重なメインテナンスで歯周状態を維持していく必要があると考える。MWFなどの組織付着療法は、可能な限り歯周組織を温存し、かつ歯周ポケットを減少させたい場合に適応する。さらに、歯周外科治療による根面露出を避けたい場合にも有用である。
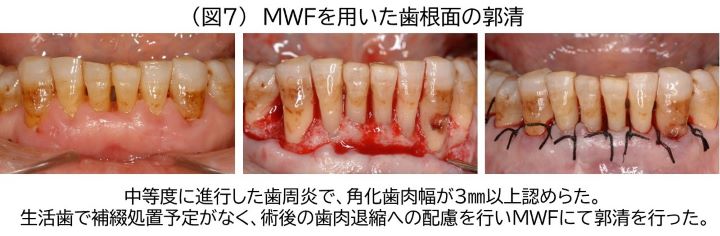
しかし、術後が長い上皮性付着となるため、生物学的幅径を獲得したい補綴歯などでは適さない。また、角化歯肉幅の増大も見込めないため、術前において角化歯肉幅が不足している場合も他の術式を考慮すべきである(図7)。
■Apically Positioned Flap(APF)について
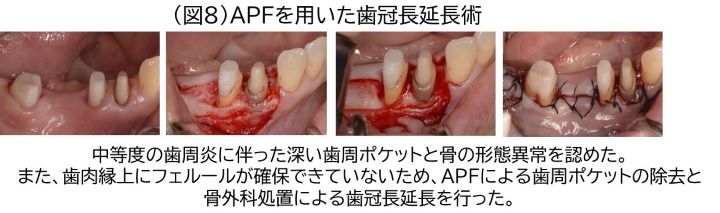
切除療法で多く用いられるAPFは、歯肉弁を根尖側に移動することで歯周ポケットを除去するとともに、角化歯肉を温存することが可能となる。部分層弁での剥離となるため、歯肉弁の厚みを調整でき、また術者の意図する位置に歯肉弁を位置づけることができる。一方で、歯肉の位置を根尖方向へ下げるため、天然歯の場合は歯根の露出に伴い、知覚過敏、根面う蝕などを引き起こすため、基本的にマージンを歯肉縁もしくは歯肉縁下に設定する補綴歯に対して行うべき術式である。APFなどの切除療法は、歯周ポケットを形成する歯周組織を切除することで、歯周ポケットを浅くする場合に適応する。治癒後の歯肉辺縁の位置が安定しており、生物学的幅径を獲得したい場合に有用である(図8)。
今回は、上記2つの歯周外科治療をどのように考え選択すべきなのかをまとめた。これ以外にも(図6)で示したように目的に応じて数多くの手技が存在する。口腔内の病変はさまざまであり、一口腔内ひいては隣在歯間においても状況がまったく異なることも多い。複合的な問題に対して多角的な視野での意思決定が必要となる。まず、歯周外科治療の必要性を検討する際に、治療の妥当性はどうか、外科治療の適応症であるか、代替治療法があるか、など多くの点を考慮し決断をする必要がある。そのうえで、治療のコンセプトを明確化し、目的に応じた術式を選択しなければならないと考える。
第2回も最後までお読みいただき感謝に尽きるが、歯周外科治療の概要と選択基準を理解できたとしても、いざ患者にメスを入れるとなると躊躇してしまうのが正直なところである。ただ、私が歯周治療や歯周外科治療を臨床に取り入れ約25年、今回述べた手術に関して数多く臨床で実践を重ねてきた。その結果お伝えしたいことは、いかに歯周外科治療による歯周環境の改善が有効であるかということである。術前には保存困難だと思われた歯であったとしても10年以上温存でき、結果的に患者からの信頼関係の構築もでき、自分自身も日々の臨床が充実していることを考えると、実践しない選択はないと考える。
是非、今回の記事も参考にしていただきつつ、Webセミナーもご視聴いただき、より歯周治療に関して理解を深めていただければ幸いに感じる。
第3回は、「歯周組織再生療法」に関してまとめる予定である。
~筆者プロフィール~
大川歯科医院 大川敏夫
<略歴>
◎1998年 大阪歯科大学歯学部 卒業
◎1999年 医療法人 おくだ歯科医院 勤務
奥田裕司先生 師事
◎2012年 大川歯科医院 継承 / JADS ペリオコース 常任講師
<所属・資格>
◎元 東京歯科大学歯周病学講座 客員講師
◎日本歯周病学会 歯周病専門医
◎日本臨床歯周病学会 歯周病認定医
◎日本顎咬合学会 認定医
◎日本口腔インプラント学会 会員
◎アメリカ歯周病学会 会員
◎OJ正会員
◎K-Project会員
◎JSCO(JIADS STUDY CLUB OSAKA)会長
第1回WEBセミナーはこちらよりご視聴いただけます。
第2回WEBセミナーはこちらよりご視聴いただけます。
※ODCホームページの会員登録を済まされた組合員・賛助会員のみご視聴いただけます。





